Вторичный гиперпаратиреоз что это простыми словами
Гиперпаратиреоз
Гиперпаратиреоз – эндокринопатия, в основе которой лежит избыточная продукция паратгормона паращитовидными железами. Гиперпаратиреоз ведет к повышению уровня кальция в крови и патологическим изменениям, происходящим, в первую очередь, в костной ткани и почках. Заболеваемость гиперпаратиреозом среди женщин отмечается в 2 – 3 раза чаще, чем у мужчин. Гиперпаратиреозу подвержены в большей степени женщины от 25 до 50 лет. Гиперпаратиреоз может иметь субклиническое течение, костную, висцеропатическую, смешанную форму, а также острое течение в виде гиперкальциемического криза. Диагностика включает определение Ca, P и паратгормона в крови, рентгенологическое исследование и денситометрию.
Общие сведения
Гиперпаратиреоз – эндокринопатия, в основе которой лежит избыточная продукция паратгормона паращитовидными железами. Гиперпаратиреоз ведет к повышению уровня кальция в крови и патологическим изменениям, происходящим, в первую очередь, в костной ткани и почках. Заболеваемость гиперпаратиреозом среди женщин отмечается в 2 – 3 раза чаще, чем у мужчин. Гиперпаратиреозу подвержены в большей степени женщины от 25 до 50 лет.
Классификация и причины гиперпаратиреоза
Гиперпаратиреоз бывает первичным, вторичным и третичным. Клинические формы первичного гиперпаратиреоза могут быть разнообразными.
Первичный гиперпаратиреоз
Первичный гиперпаратиреоз подразделяют на три вида:
I. Субклинический первичный гиперпаратиреоз.
II. Клинический первичный гиперпаратиреоз. В зависимости от характера наиболее выраженных симптомов выделяют:
III. Острый первичный гиперпаратиреоз (или гиперкальциемический криз).
Первичный гиперпаратиреоз развивается при наличии в паращитовидных железах:
У 10% пациентов гиперпаратиреоз сочетается с различными гормональными опухолями (опухоли гипофиза, рак щитовидной железы, феохромоцитома). К первичному гиперпаратиреозу также относят наследственный гиперпаратиреоз, который сопровождается другими наследственными эндокринопатиями.
Вторичный гиперпаратиреоз
Вторичный гиперпаратиреоз служит компенсаторной реакцией на длительно имеющийся в крови низкий уровень Ca. В этом случае усиленный синтез паратгормона связан с нарушением кальциево-фосфорного обмена при хронической почечной недостаточности, дефиците витамина D, синдроме мальабсорбции (нарушением всасывания Ca в тонком кишечнике). Третичный гиперпаратиреоз развивется в случае нелеченого длительно протекающего вторичного гиперапартиреоза и связан с развитием автономно функционирующей паратиреоаденомы.
Псевдогиперпаратиреоз (или эктопированный гиперпаратиреоз) возникает при различных по локализации злокачественных опухолях (раке молочной железы, бронхогенном раке), способных продуцировать паратгормоноподобное вещество, при множественных эндокринных аденоматозах I и II типа.
Гиперпаратиреоз проявляется избытком паратгормона, который способствует выведению из костной ткани кальция и фосфора. Кости становятся непрочными, размягчаются, могут искривляться, повышается риск возникновения переломов. Гиперкальциемия (избыточный уровень Ca в крови) приводит к развитию мышечной слабости, выделению избытка Ca с мочой. Усиливается мочеиспускание, появляется постоянная жажда, развивается почечнокаменная болезнь (нефролитиаз), отложение солей кальция в паренхиме почек (нефрокальциноз). Артериальная гипертензия при гиперпаратиреозе обусловлена действием избытка Ca на тонус кровеносных сосудов.
Симптомы гиперпаратиреоза
Гиперпаратиреоз может протекать бессимптомно и диагностироваться случайно, при обследовании. При гиперпаратиреозе у пациента одновременно развиваются симптомы поражения различных органов и систем – язва желудка, остеопороз, мочекаменная, желчнокаменная болезни и др.
К ранним проявлениям гиперпаратиреоза относятся быстрая утомляемость при нагрузке, мышечная слабость, головная боль, возникновение трудностей при ходьбе (особенно при подъеме, преодолении больших расстояний), характерна переваливающаяся походка. Большинство пациентов отмечают ухудшение памяти, эмоциональную неуравновешенность, тревожность, депрессию. У пожилых людей могут проявляться тяжелые психические расстройства. При длительном гиперпаратиреозе кожа становится землисто-серого цвета.
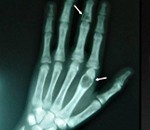
На поздней стадии костного гиперпаратиреоза происходит размягчение, искривления, патологические переломы (при обычных движениях, в постели) костей, возникают рассеянные боли в костях рук и ног, позвоночнике. В результате остеопороза челюстей расшатываются и выпадают здоровые зубы. Из-за деформации скелета больной может стать ниже ростом. Патологические переломы малоболезненны, но заживают очень медленно, часто с деформациями конечностей и образованием ложных суставов. На руках и ногах обнаруживаются периартикулярные кальцинаты. На шее в области паращитовидных желез можно пальпировать большую аденому.
Висцеропатический гиперпаратиреоз характеризуется неспецифической симптоматикой и постепенным началом. При развитии гиперпаратиреоза возникает тошнота, желудочные боли, рвота, метеоризм, нарушается аппетит, резко снижается вес. У пациентов обнаруживаются пептические язвы с кровотечениями различной локализации, склонные к частым обострениям, рецидивам, а также признаки поражения желчного пузыря и поджелудочной железы. Развивается полиурия, плотность мочи уменьшается, появляется неутолимая жажда. На поздних стадиях выявляется нефрокальциноз, разиваются симптомы почечной недостаточности, прогрессирующей со временем, уремия.
Гиперкальциурия и гиперкальциемия, развитие кальциноза и склероза сосудов, приводит к нарушению питания тканей и органов. Высокая концентрация Ca в крови способствует поражению сосудов сердца и повышению артериального давления, возникновению приступов стенокардии. При кальцификации конъюнктивы и роговицы глаз наблюдается синдром красного глаза.
Осложнения
Гиперкальциемический криз относится к тяжелым осложнениям гиперпаратиреоза, угрожающим жизни пациента. Факторами риска являются длительный постельный режим, бесконтрольный прием препаратов Ca и витамина D, тиазидных диуретиков (снижают экскрецию Ca с мочой). Криз возникает внезапно при острой гиперкальциемии (Ca в крови 3,5 – 5 ммоль/л, при норме 2,15 – 2,50 ммоль/л) и проявляется резким обострением всех клинических симптомов. Для этого состояния характерны: высокая (до 39 – 40°С) температура тела, острые боли в эпигастрии, рвота, сонливость, нарушение сознания, коматозное состояние. Резко усиливается слабость, возникает обезвоживание организма, особо тяжелое осложнение – развитие миопатии (атрофии мышц) межреберных мышц и диафрагмы, проксимальных отделов туловища. Также могут возникнуть отек легких, тромбозы, кровотечения, перфорации пептических язв.
Диагностика
Первичный гиперпаратиреоз не обладает специфическими проявлениями, поэтому поставить диагноз по клинической картине довольно сложно. Необходима консультация эндокринолога, обследование пациента и трактовка полученных результатов:
Моча приобретает щелочную реакцию, определяется экскреция кальция с мочой (гиперкальциурия) и повышение содержания в ней P (гиперфосфатурия). Относительная плотность понижается до 1000, часто бывает белок в моче (протеинурия). В осадке обнаруживаются зернистые и гиалиновые цилиндры.
Повышается концентрация общего и ионизированного Ca в плазме крови, содержание P ниже нормы, активность щелочной фосфатазы повышена. Более показательным при гиперпаратиреозе является определение концентрации паратгормона в крови (5—8 нг/мл и выше при норме 0,15—1 нг/мл).
Рентгенография позволяет обнаружить остеопороз, кистозные изменения костей, патологические переломы. Для оценки плотности костной ткани проводится денситометрия. При помощи рентгенологического исследования с контрастным веществом диагностируют возникающие при гиперпаратиреозе пептические язвы в желудочно-кишечном тракте. КТ почек и мочевыводящих путей выявляет камни. Рентгенотомография загрудинного пространства с пищеводным контрастированием бариевой взвесью позволяет выявить паратиреоаденому и ее местоположнение. Магнитно–резонансная томография по информативности превосходит КТ и УЗИ, визуализирует любую локализацию околощитовидных желез.
Позволяет выявить локализацию обычно и аномально расположенных желез. В случае вторичного гиперпаратиреоза проводят диагностику определяющего заболевания.
Лечение гиперпаратиреоза
Комплексное лечение гиперпаратиреоза сочетает операционную хирургию и консервативную терапию медикаментозными препаратами. Основным способом лечения первичного гиперпаратиреоза служит хирургическая операция, заключающаяся в удалении паратиреоаденомы или гиперплазированных паращитовидных желез. На сегодняшний день хирургическая эндокринология располагает малоинвазивными методиками хирургических вмешательств, проводимых при гиперпаратиреозе, в том числе и с применением эндоскопического оборудования.
Прогноз и профилактика гиперпаратиреоза
При почечной форме гиперпаратиреоза прогноз на выздоровление менее благоприятный и зависит от выраженности поражения почек на дооперационном этапе. Без хирургического вмешательства пациенты, обычно, становятся инвалидами и умирают от прогрессирующей кахексии и хронической почечной недостаточности. При развитии гиперкальциемического криза прогноз определяется своевременностью и адекватностью проводимого лечения, летальность при этом осложнении гиперпаратиреоза составляет 32 %.
При имеющейся хронической почечной недостаточности имеет значение медикаментозная профилактика вторичного гиперпаратиреоза.
Вторичный гиперпаратиреоз: симптомы, причины, лечение
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Причин возникновения гипокальциемии и гиперфосфатемии немало. Но отдельного внимания заслуживает вторичный гиперпаратиреоз, развивающийся у пациентов, получающих заместительную почечную терапию. Прогрессирующее снижение количества функционирующих нефронов при хронической почечной недостаточности вызывает нарушение всех звеньев регуляции фосфорно-кальциевого обмена.
Причины и симптомы вторичного гиперпаратиреоза
Вторичный гиперпаратиреоз отличается от первичного тем, что не является прямым следствием изменений, происходящих непосредственно в околощитовидных железах. Главными причинами развития являются патологические процессы в других органах и системах организма.
Появление вторичного гиперпаратиреоза может быть спровоцировано:
Как правило, вторичный гиперпаратиреоз развивается как результат различных почечных патологий, в частности, ХПН, и в клинической картине преобладают симптомы именно этого заболевания. Характерная симптоматика:
Под воздействием большого количества ПТГ развивается комплекс осложнений, который характерен для вторичного гиперпаратиероза:
Методы диагностики вторичного гиперпаратиреоза
Для диагностики вторичного гиперпаратиреоза и его осложнений необходим ряд лабораторных и инструментальных методов исследования. Диагностику могут осуществлять специалисты различных областей медицины. Это объясняется большим разнообразием клинических форм проявления болезни. Болезнь диагностируется при помощи:
Главными направлениями профилактики и лечения вторичного гиперпаратиреоза является воздействие на все звенья патогенеза заболевания.
Основные этапы лечения вторичного гиперпаратиреоза
Лечение гиперпаратиреоза происходит в комплексе, сочетающем операционную хирургию с консервативной терапией, проводимой с помощью медикаментозных препаратов, среди которых стоит упомянуть:
При неэффективности консервативной терапии, прогрессировании костной патологии, сосудистой кальцификации, усилении болей в костях больному показано хирургическое лечение вторичного гиперпаратиреоза в связи с тем, что всё вышеперечисленное говорит о наличии автономно функционирующих аденом околощитовидных желез.
Основным способом лечения гиперпаратиреоза остается хирургическая операция, заключающаяся в удалении паратиреоаденомы или гиперплазированных околощитовидных желез.
Сегодня в современной хирургической эндокринологии разработаны и успешно применяются малоинвазивные методики хирургического вмешательства, в частности с использованием эндоскопического оборудования.
1. Субтотальная паратиреоидэктомия
Методика заключается в оставлении части околощитовидной железы в пределах шеи. Как правило, оставляется часть наименее измененной околощитовидной железы по массе и размеру, равная не измененной. Единственным недостатком является персистенция вторичного гиперпаратиреоза, которая возникает, примерно, у 10% пациентов, и необходимость повторных оперативных вмешательств на шее.
2.Тотальная паратиреоидэктомия с аутотрансплантацией участка околощитовидной железы в плече-лучевую мышцу
Данная методика позволяет полностью исключить рецидив заболевания в пределах шеи и позволяет осуществлять грамотный контроль над уровнем ПТГ при дальнейшем наблюдении пациента. Недостатком этого вида оперативного вмешательства является то, что участок околощитовидной железы, помещенный в мышечную ткань, может потерять способность дальнейшего функционирования. Для предотвращения возникновения данной ситуации наиболее правильным является криоконсервация жидким азотом нескольких участков околощитовидных желез. Это обязательно должны быть участки от разных желез одного больного. Через 4-6 месяцев после оперативного вмешательства, определив у пациента уровень ПТГ в сыворотке крови, можно понять о необходимости повторной аутотрансплантации участка околощитовидной железы.
Следует подчеркнуть, что подобные оперативные вмешательства должны осуществляться в специализированных центрах, которые должны обладать не только достаточным опытом в хирургическом лечении вторичного гиперпаратиреоза, но и необходимыми методами точного поиска околощитовидных желез.
Клиника Ито
Клиника Ито
Токио, Сибуя-ку, Дзингумаэ 4-3-6

О заболеваниях паращитовидных желез
Вторичный гиперпаратиреоз
Что такое вторичный (производный) гиперпаратиреоз?
Что такое вторичный (производный) гиперпаратиреоз?
Вторичным гиперпаратиреозом называют заболевание, характеризующееся избыточной секрецией паратиреоидного гормона и аномально высоким уровнем кальция в крови, которое вызвано не отклонениями в самих паращитовидных железах, а такими заболеваниями как рахит, дефицит витамина D, хроническая почечная недостаточность и т.д., не имеющими отношения к паращитовидным железам.
Типичная причина: о почечном гиперпаратиреозе Распространенной причиной вторичного (производного) гиперпаратиреоза является почечный гиперпаратиреоз.
При хронической почечной недостаточности в почках не выделяется фосфор и нарушается образование активной формы витамина D3. Пониженный уровень активированного витамина D3 снижает всасывание кальция в кишечнике.
Поэтому у людей с хронической почечной недостаточностью уровень фосфора в крови повышается, а уровень кальция в крови понижается. Это ведет к стимулированию паращитовидных желез, вызывая выделение паратиреоидного гормона. Паращитовидные железы, стимулируемые в течение длительного периода времени, гипертрофируются и начинают избыточно выделять паратиреоидный гормон независимо от уровня кальция в крови.
Такое состояние называется почечным гиперпаратиреозом.
Симптомы
Избыточная секреция паратиреоидного гормона приводит к выделению кальция из костей в кровь, вызывая состояние, называемое «фиброзная остеодистрофия», при котором кости становятся очень хрупкими. Это может вызывать боли в костях, деформации костей и патологические переломы.
Высокий уровень кальция в крови, вызванный избыточной секрецией паратиреоидного гормона, может также привести к аномальному отложению кальция в разных местах в организме (эктопическая кальцификация), что приводит к таким расстройствам, как атеросклероз, клапанный порок сердца и артрит и т.д.
Обследование и лечение
Необходимо регулярно делать анализы для определения уровня паратиреоидного гормона, фосфора и кальция в крови.
Для предупреждения почечного гиперпаратиреоза важны такие профилактические меры как диетотерапия, прием адсорбентов фосфора или активированного витамина D3 (либо его введения внутривенно) и т. д. Однако на поздних стадиях развития болезни необходимо исследовать состояние гипертрофированных паращитовидных желез с помощью таких методов, как ультразвуковое исследование (УЗИ), компьютерная томография (КТ), магнитно-резонансная томография (МРТ) или изотопное исследование (МИБИ-сцинтиграфия), и провести лечение с применением чрескожных инъекций этанола (ЧИЭ), инъекций витамина D3 или посредством хирургической операции.
Распространенный метод хирургического лечения состоит в тотальной резекции паращитовидных желез с последующей трансплантацией части удаленных желез в другую часть тела, например в предплечье.
Клиника Ито 
Copyright © Клиника ИтоAll Rights Reserved.
Гиперпаратиреоз
Что такое гиперпаратиреоз?
Гиперпаратиреоз – это заболевание, обусловленное избыточной продукцией паратгормона паращитовидными (околощитовидными) железами. При первичном гиперпаратиреозе нарушение продукции паратгормона связано с гиперплазией либо опухолью паращитовидных желез. К вторичному гиперпаратиреозу приводят различные заболевания и состояния и, в частности, недостаток витамина D.
Гиперпаратиреоз – это далеко нередкое заболевание эндокринной системы. Первичный гиперпаратиреоз занимает 3-е место среди эндокринных проблем после сахарного диабета и заболеваний щитовидной железы.
В настоящее время первичным гиперпаратиреозом страдает примерно 1% взрослого населения. Риск его возникновения превышает 2% в возрасте старше 55 лет. Женщины страдают этим заболеванием в 2-3 раза чаще мужчин. По мере старения населения частота первичного гиперпаратиреоза будет неуклонно возрастать.
К чему приводит гиперпаратиреоз?
Гиперпаратиреоз усиливает всасывание кальция в просвете кишечника, что располагает к развитию язвенной болезни желудка и 12-перстной кишки, панкреатита.
Снижение содержания внутриклеточного кальция приводит к нарушению клеточного обмена, что проявляется снижением интеллектуальной деятельности, быстрой утомляемостью, снижением тонуса мышц, нарушениями работы сердца.
Как заподозрить гиперпаратиреоз?
Специфических признаков заболевания не существует. Заподозрить гиперпаратиреоз можно при наличии целого ряда устойчивых жалоб и патологических состояний.
Общие симптомы:
— слабость;
— апатия;
— обезвоживание.
Признаки поражения костной системы:
— хронические боли в костях верхних и нижних конечностей;
— патологические переломы (переломы, возникающие при обычной физиологической нагрузке);
— деформации скелета («килевидная» грудная клетка, деформация таза, «утиная» походка);
— остеопороз.
Признаки поражения почек:
— полиурия – выделение большого количества мочи;
— нефролитиаз (мочекаменная болезнь) и/или нефрокальциноз;
— снижение выделительной функции почек.
Признаки поражения желудочно-кишечного тракта:
— потеря аппетита;
— тошнота;
— запор;
— боль в животе.
Признаки поражения центральной нервной системы:
— депрессия;
— снижение мыслительных функций;
— изменения психоэмоционального статуса;
— психоз.
Признаки поражения сердечно-сосудистой системы:
— артериальная гипертензия;
— укорочение интервала QT на электрокардиограмме;
— повышенная чувствительность к препаратам наперстянки (дигиталиса).
К какому врачу обратиться?
Если у Вас имеются перечисленные выше жалобы и состояния или Вы лечитесь с подобными проблемами у травматолога-ортопеда, ревматолога, уролога, нефролога, гастроэнтеролога, терапевта, Вам целесообразно пройти обследование, сдав кровь на кальций, паратгормон, витамин D.
При отклонении результатов анализов от нормы необходимо обратиться на консультацию к эндокринологу.
Врач-эндокринолог назначит Вам необходимое обследование и, в случае подтверждения первичного или вторичного гиперпаратиреоза, лечение.
Как лечится гиперпаратиреоз?
На сегодняшний день консервативные методы лечения не показали эффективности в качестве самостоятельного метода лечения первичного гиперпаратиреоза. «Золотым стандартом» в лечении первичного гиперпаратиреоза является хирургический метод. Операция проводится квалифицированным эндокринным хирургом. Эффективность хирургического лечения первичного гиперпаратиреоза достигает 95-98%.
Тактика лечения вторичного гиперпаратиреоза зависит от вызвавших его причин и, как правило, включает терапевтическое лечение. Эффективность лечения вторичного гиперпаратиреоза зависит от своевременности установления диагноза, степени поражения органов и систем, правильности выбранного лечения.
Каков прогноз при гиперпаратиреозе?
Следует помнить, что самостоятельное излечение болезни не происходит. При отсутствии лечения симптомы гиперпаратиреоза прогрессируют, что приводит к серьезному снижению качества и продолжительности жизни.
Гиперпаратиреоз
Гиперпаратиреоз – это эндокринная патология, характеризующаяся гиперфункцией паращитовидных желез. При данном нарушении в них синтезируется повышенное количество паратгормона. Избыток этого биологически активного вещества приводит к гиперкальциемии и патологическим изменениям со стороны костной ткани и почек.
Повышенная секреция паратгормона приводит к вымыванию кальция из костей, и повышению его концентрации в плазме крови (гиперкальциемия). Патология костной системы при гиперпаратиреозе проявляется в системном фиброзе скелета (замене костной ткани фиброзной), сопровождающемся грубыми деформациями костной системы. Вследствие высокого уровня кальция в крови, происходит образование кальцинатов во внутренних органах. При этом больше всего страдают почки и стенки сосудов. Так что в тяжелых случаях больные погибают от почечной недостаточности или грубых нарушений кровообращения. Другое распространенное осложнение – образование камней фосфатов кальция в верхних отделах мочевыводящей системы, что еще больше усугубляет состояние почек. Кальций играет важную роль в водно-электролитном обмене, поэтому повышение его концентрации вызывает системные эффекты, такие как: нарушение проводимости в нервной ткани, что в конечном итоге приводит к мышечной слабости, депрессии, нарушениям памяти и познавательных способностей; артериальная гипертензия; усиление желудочной секреции, которое может осложниться образованием язв желудка и двенадцатиперстной кишки.
В соответствии с причиной повышенного содержания гормона паращитовидных желез в крови, различают: 1. Первичный гиперпаратиреоз. 2. Вторичный гиперпаратиреоз.
Клинические симптомы всех форм гиперпаратиреоза во многом сходны, поскольку во всех вышеописанных случаях происходит вымывание кальция из костной системы, и развивается стойкая гиперкальциемия, приводящая ко многим осложнениям. Однако на клиническую картину также будет влиять исходное заболевание, вызвавшее синдром гиперпаратиреоза. Лечебная тактика во многих случаях будет различна.
В 85% случаев первичного гиперпаратиреоза причиной развития патологии становится единичная доброкачественная опухоль (аденома) одной из желез. Реже (в 5% случаев) встречаются множественные аденомы, поражающие несколько желез. Ещё реже – рак паращитовидной железы. Крайне редко встречаются случаи первичной диффузной гиперплазии паращитовидных желез (нередко речь идет о гиперплазии добавочных желез, расположенных в средостении, что значительно затрудняет топическую диагностику). Типичные аденомы развиваются преимущественно у пожилых людей, чаще всего у женщин в период менопаузы. Редкие случаи диффузной гиперплазии характерны для молодого возраста и, как правило, сочетаются с другими заболеваниями эндокринной системы. Рак паращитовидной железы нередко развивается после облучения головы и шеи.
Вторичный гиперпаратиреоз – синдром повышенной концентрации гормона околощитовидных желез в крови, который развивается при первично здоровых паращитовидных железах вследствие сниженного уровня кальция, вызванного другими заболеваниями. Таким образом, в ответ на недостаток кальция в крови происходит выброс гормонов околощитовидных желез, вызывающих гиперкальциемию – это нормальная регуляция по принципу обратной связи. Однако в случаях, когда речь идет о тяжелых хронических заболеваниях, ведущих к резкому и длительному снижению уровня кальция в крови, со временем может развиться серьезная патология – вторичный гиперпаратиреоз. Чаще всего причинами вторичного гиперпаратиреоза становится тяжелая патология почек и синдром мальабсорбции (нарушение всасывания питательных веществ в желудочно-кишечном тракте) – соответственно выделяют почечную и интестинальную (кишечную) формы вторичного гиперпаратиреоза. У больных, находящихся на гемодиализе (аппарат «искусственная почка»), синдром вторичного гиперпаратиреоза развивается в 50-70% случаев. У пациентов, перенесших резекцию желудка, уровень паратгормона повышается в 30% случаев. Развитие вторичного гиперпаратиреоза при хронической почечной недостаточности связано с нарушением синтеза активного витамина Д в паренхиме почек, что приводит к нарушению усвоения кальция, и к гипокальциемии. Гипокальциемия при интестинальных формах вторичного гиперпаратиреоза связана с нарушением всасывания витамина Д и кальция в желудочно-кишечном тракте. Клинические проявления первичного гиперпаратиреоза.
У большинства пациентов первичный гиперпаратиреоз протекает бессимптомно и диагноз устанавливается при обследовании по поводу гиперкальциемии.
Симптомы вторичного гиперпаратиреоза
Для первичного гиперпаратиреоза характерны такие лабораторные симптомы, как:
повышенный уровень кальция в крови;
сниженный уровень фосфатов в плазме крови;
повышенное выделение кальция с мочой;
повышенное выделение фосфатов с мочой.
При двукратном определении гиперкальциемии ставят предварительный диагноз первичного гиперпаратиреоза, и измеряют уровень паратгормона в плазме. Если повышенный уровень паратгормона подтверждает диагноз гиперпаратиреоза, проводят топическую диагностику. Для этого используют ультразвуковое исследование (УЗИ), компьютерную томографию (КТ) и магнитно-резонансную томографию (МРТ) области головы и шеи. Дополнительно проводят диагностику осложнений гиперпаратиреоза (остеопороз, поражения почек).
Определение уровня паратгормона показано при любой патологии почек, сопровождающейся снижением скорости клубочковой фильтрации до 60% и ниже. Топическую диагностику и диагностику осложнений проводят по тем же правилам, что и при первичном виде болезни.
Практика показала, что единственным действенным методом лечения первичного гиперпаратиреоза является хирургический. Однако начальные стадии гиперпаратиреоза чаще всего протекают без выраженных симптомов, причем доклинический период заболевания составляет 10 лет и более. Учитывая солидный возраст большинства пациентов (чаще всего патология развивается у пожилых мужчин и женщин в период менопаузы), обращают внимание на показания к проведению операции, которые разделяют на абсолютные и относительные. Абсолютными показаниями к хирургическому лечению:
уровень кальция в крови более 3 ммоль/л;
эпизоды гиперкальциемии в прошлом; выраженные нарушения функции почек;
камни в верхних мочевыводящих путях (даже если нет симптомов мочекаменной болезни); выделение кальция с мочой более 10 ммоль в сутки;
Относительные показания к оперативному лечению:
тяжелые сопутствующие заболевания;
сложность динамического наблюдения;
молодой возраст (до 50 лет);
Медикаментозное лечение вторичного гиперпаратиреоза состоит в назначении препаратов витамина Д, а при тенденции к гипокальциемии – в сочетании с препаратами кальция (до 1 г/день). Показанием к субтотальной паратиреоидэктомии является несостоятельность проводимого консервативного лечения. К оперативному вмешательству прибегают при повышении уровня паратгормона в плазме крови в три и более раз, а также при гиперкальциемии в 2.6 ммоль/л и более.
Прогноз первичного гиперпаратиреоза благоприятный, при своевременной диагностике и адекватном лечении. Что касается прогноза при вторичном гиперпаратиреозе, то он зависит от течения основного заболевания, а также от своевременной профилактики органных изменений.